Сфинктерный проктит
Содержание статьи
- Введение
- Причины
- Симптоматика
- Диагностика
- Лечение
Введение
Сфинктерный проктит — одно из сравнительно распространенных проктологических заболеваний, суть которого заключается в воспалении прямой кишки на конечном, ближайшем к анальному отверстию участке (последние 2-4 сантиметра перед анусом).
При этом более глубокие участки прямой кишки в начале заболевания могут оставаться незатронутыми и совершенно здоровыми, однако велика вероятность генерализации воспаления. Данный вариант проктита получил свое название в связи с тем, что воспалительный процесс поражает преимущественно ткани запирательной круговой мышцы (сфинктера); широко употребляются также синонимические термины «анит» и «анусит».
Сфинктерный проктит, как и другие колопроктологические заболевания, обычно очень дискомфортен для пациента, — испытывающего сильные боли, утрачивающего работоспособность и качество жизни. Поэтому важно вовремя, при первых же симптомах (см. ниже) обратиться к врачу соответствующего профиля, не дожидаясь развития еще более серьезных осложнений.
Причины
Сфинктерный проктит — воспаление инфекционной этиологии. Причиной является либо активизация условно-патогенного микробиома прямой кишки, либо внешняя инвазия — инфекция, занесенная из соседних зараженных зон (прежде всего, урогенитальных) или переданная половым путем (кратчайший путь — анальный секс). Изолированный сфинктерный проктит встречается редко, это скорее исключение; гораздо чаще такое воспаление развивается на фоне хронических или острых заболеваний более общего характера: геморроя, криптита, анальных трещин, парапроктита, а также онкологических и гастроэнтерологических заболеваний, протекающих с кишечным воспалением. В зависимости от выявленного патогена, различают неспецифический и специфический анит (в последнем случае типичным возбудителем является гонококк).
Наиболее значимыми факторами риска выступают ослабление иммунной защиты, несоблюдение гигиенических норм, неразборчивые половые связи и сексуальное экспериментаторство, употребление алкоголя и раздражающей кишечник пищи, наличие в организме хронических инфекционно-воспалительных очагов. В ряде случаев, особенно в детском возрасте, сфинктерный проктит развивается на фоне гельминтоза.
Симптоматика
Классическая клиника сфинктерного проктита включает болевой синдром (спазм пораженной мышечной ткани может быть очень болезненным), мацерацию перианальных зон (мокнутие кожи вокруг заднепроходного отверстия из-за постоянно выделяющегося содержимого анального канала, дурно пахнущего и кишащего патогеном), гиперемию, отечность, ложные позывы на дефекацию. Нередко выявляется выраженная симптоматика общей инфекционной интоксикации: недомогание, слабость, субфебрилитет, головная боль, диссомния и т.п. Из-за боли резко снижается мобильность и активность, больные вынуждены искать лежачего положения.
Диагностика
Учитывая выраженный болевой синдром, любые диагностические процедуры при подозрении на анусит должны производиться с максимальной осторожностью, желательно под местной анестезией. Осуществляют пальцевое ректальное исследование, стандартные для проктологии аноскопию и/или ректороманоскопию; при наличии обоснованных диагностических сомнений производят колоноскопию (в ходе которой отбирается биоптат для гистологического анализа), МРТ и другие исследования по показаниям. Назначают стандартные и специальные лабораторные анализы.
Лечение
Стратегическими направлениями терапии сфинктерного проктита являются а) эрадикация (полная ликвидация, устранение) инфекции, б) противовоспалительные меры и в) купирование болевого синдрома. Соответственно, назначают антибиотики и/или антигельминтные препараты, нестероидные противовоспалительные средства, анальгетики (в наиболее тяжелых случаях прибегают к новокаиновым блокадам).
Применяются различные лекарственные формы — инъекции, суппозитории, гели, мази, микроклизмы и др. Большое терапевтическое значение имеет диета, максимально возможное исключение всех этиопатогенетических факторов и факторов риска (см. выше), нормализация стула по частоте и консистенции. Режим постельный. Необходимо интенсифицировать гигиенические процедуры, избегать ношения белья из синтетических тканей. В любом случае, обязательными являются санация инфекционных очагов и/или терапия основного заболевания, обострение которого послужило причиной или фоном для развития сфинктерного проктита.
Источник
Анусит — воспаление слизистой оболочки заднего прохода
Анусит — это воспаление слизистой оболочки заднего прохода. Это распространенное заболевание, редко диагностируемое правильно и часто ошибочно диагностируемое как геморрой. Дифференцировать анусит от геморроя или проктита очень важно, поскольку для анусита применяются отдельные более щадящие, но эффективные методы лечения.
Что представляет собой анусит
Анусит — это воспаление слизистой оболочки анального канала, простирающегося от анального края до аноректального перехода и включающего как кожу, так и слизистые оболочки.
Анусит часто путают с проктитом. Термин «проктит» следует применять при воспалении прямой кишки, не включающем анальный канал. Проктит встречается реже, чем анусит, это отдельный клинический диагноз с совершенно другим лечением.
Анусит также часто принимают за геморрой. Геморрой — это патология сосудов (расширение, тромбоз, воспаление) преимущественно в области анального отверстия. Образующиеся извитые расширенные узлы при геморрое часто выпадают, причиняя неудобство. Боль возникает не всегда, поскольку они покрыты утолщенной слизистой оболочкой, болезненными они становятся, если тромбированы.
Следовательно, если пациент жалуется на внутрианальную боль или если пальцевое исследование анального канала болезненно, проблема скорее в анусите, чем геморрое. Во многих случаях при анусите кровотечение и боль возникают чаще, чем при геморрое.
Важно, чтобы диагноз анусит был поставлен правильно, по двум причинам:
- во-первых, из-за лечения — доступен метод, применяющийся непосредственно к анальному каналу);
- во-вторых, этим пациентам следует избегать геморроидэктомии.
Причины анусита
Этиология анусита разнообразна:
- наиболее важный фактор, способствующий развитию анусита, — режим питания;
- анусит может возникать вторично по отношению к язвенному колиту (ЯК), хроническому лучевому проктиту, проктопатии или диверсионному проктиту (ДП);
- инфекционные причины включают Clostridium difficile, кишечные инфекции (Campylobacter, Shigella, Escherichia coli, Salmonella и амебиаз) и ИППП (гонорея, хламидиоз, сифилис, ВПГ, венерическая лимфогранулема, шанкроид, ЦМВ, ВПЧ).
Другие причины включают:
- ишемию;
- васкулит;
- побочные эффекты лекарств.
Наиболее частая причина анусита — диета, например избыток в рационе цитрусовых, кофе, колы (как обычных, так и без кофеина), пива, чеснока, специй и соусов.
Также вызывает анусит диарея, развивающаяся после приема слабительных средств при подготовке к колоноскопии или после приема антибиотиков. Может быть еще одним достаточно распространенным этиологическим фактором анусита — стресс. Когда стресс исчезает, обычно проходит и анусит.
Гонококковый и хламидийный анусит возникают преимущественно у молодых людей. Заболеваемость больше у мужчин, чем у женщин. Гонококковый анусит чаще всего встречается у лиц моложе 25 лет. Среди мужчин, практикующих секс с мужчинами (МСМ), показатели распространенности хламидиоза прямой кишки и гонореи прямой кишки составляют 9% и 5% соответственно.
У людей еврейского происхождения вероятность развития ЯК в 3-5 раз выше. Более 30% пациентов с ЯК имеют изолированное поражение прямой кишки (как анусит, так и проктит).
Острый лучевой анусит после лучевой терапии возникает у большинства пациентов, но проходит самостоятельно и продолжается до трех месяцев. Распространенность колеблется от 2% до 20%, а начало — от 8 до 13 месяцев, но может произойти через много лет после облучения.
Что представляет собой язвенный колит
Признаки и симптомы анусита
Аноректальные симптомы, характерные для анусита, включают:
- Кровянистые выделения. Кровотечение при анусите может быть довольно обильным;
- Гнойные выделения (при инфекционной причине);
- Боль при дефекации, пальцевом осмотре или во время анального полового акта. Боль в анальной области редко возникает из-за неосложненного геморроя, этот симптом скорее указывает на анусит. Пациенты описывают, что в заднем проходе «что-то жжет или раздражает»;
- Зуд. Анальный зуд редко бывает первичным заболеванием кожи. Это почти всегда вторичный симптом, связанный с выделениями при анусите. Анальный зуд редко бывает без анусита, однако анусит может протекать без анального зуда.
Это наиболее частые жалобы при анусите. Из других следует отметить тенезмы.
Анусит, вторичный по отношению к радиационным или воспалительным заболеваниям кишечника, проявляется перианальными абсцессами, анальными трещинами или анальными свищами.
У пациентов, когда анусит связан с ИППП, встречаются перианальные или ректальные язвы, шанкры, кондиломы или болезненная паховая лимфаденопатия.
Боль заднего прохода
Диагностика анусита
К сожалению, анусит достаточно часто упускают из виду. Первоначальные диагностические тесты включают:
- Анальный проктологический осмотр. Следует заподозрить это заболевание, если пальцевое анальное обследование вызывает боль и определяется изменение кожи/слизистой анального канала (уплотнение, покраснение, набухание);
- Аноскопию. Это информативный метод, позволяющий поставить точный диагноз.
Аноскопия больше рекомендуется для диагностики этого состояния, чем гибкая сигмоидоскопия. Анусит можно не заметить на сигмоидоскопическом обследовании, потому что эндоскоп обычно вытаскивают через анальный канал слишком быстро.
При анусите во время аноскопии наблюдается воспаление слизистой и кожи заднего прохода, причем виден заметный контраст с нормальной бледной слизистой оболочки кишки.
Обязательно нужно назначить исследование мазка аноректального экссудата, окрашенного по Граму, для проверки наличия полиморфно-ядерных лейкоцитов.
Кроме того, назначаются следующие исследования:
- культура кала используется для выявления E. coli O157: H7, Salmonella, Shigella и амебиаза;
- тестирование на ЗППП включает тест амплификации нуклеиновых кислот (NAAT) на Chlamydia trachomatis и NAAT или культивирование на Neisseria gonorrhoeae;
- полимеразная цепная реакция (ПЦР) используется для тестирования токсинов HSV (вируса простого герпеса), LGV (венерической лимогранулемы) и C. difficile в стуле;
- ELISA используется для тестирования на ВИЧ;
- серологическое исследование и темнопольная микроскопия на T. pallidum.
Дальнейшие диагностические процедуры зависят от полученных первичных результатов. Например, если есть подозрение на ВЗК, они включают проктосигмоидоскопию и биопсию. При подозрении на анусит после лучевой терапии следует брать биопсии эндоскопически из заднебоковых стенок кишки из-за опасений по поводу образования свищей.
Серологические маркеры (p-ANCA и ASCA) имеют низкую чувствительность, назначаются больше при подозрении на ЯК или болезнь Крона.
Что такое болезнь Крона
Дифференциальная диагностика анусита
Схожую картину дают:
- анальные свищи;
- анальные трещины;
- мягкий шанкр;
- колит Clostridium difficile;
- простой герпес;
- инфекционная бактериальная или вирусная диарея;
- ВЗК;
- венерическая лимфогранулема;
- инородное тело;
- сифилис;
- травматический проктит;
- вульвовагинит.
Диета в лечении анусита
Важный фактор лечения анусита — диета. Упомянутые ранее продукты и напитки:
- цитрусовые (сами фрукты, соки, желе и т.п.);
- кофе (черный, зеленый);
- кола, пепси (в том числе без кофеина);
- пиво;
- чеснок;
- специи;
- соусы и маринады, —
не должны присутствовать в рационе до исчезновения симптомов. Затем при необходимости и желании те, от которых не отказаться (например, кофе, цитрусовые, маринованные блюда), снова постепенно в небольших количествах вводятся в питание. А вот о коле, пепси, очень острых блюдах придется забыть.
Очень важны питание с высоким содержанием клетчатки (овсяные хлопья, цельнозерновые хлебопекарные изделия, из овощей фенхель, баклажаны, из фруктов — инжир, малина, яблоки) и повышенное потребление воды. При наличии пищевой аллергии продукты-аллергены полностью исключаются, и симптомы анусита быстро проходят.
Необходимо учитывать, что стресс приводит к ануситу, поэтому рекомендуются успокаивающие растительные средства (Ново-пассит, Персен, сборы), прогулки, йога и т.п.
Хронический стресс
Медикаментозная терапия при анусите
Если по симптомам, анамнезу (анальные интимные контакты), обследованию предполагается инфекционный анусит, терапию следует начинать с ожидания результатов лабораторных исследований (определение возбудителя). Следует обследовать партнеров пациентов с ИППП, и они должны воздерживаться от половых контактов до тех пор, пока не получат лечение.
- Гонококковый анусит лечится цефтриаксоном 1000 мг внутримышечно однократно плюс 1 грамм азитромицина перорально однократно. Альтернативный режим — цефиксим 400 мг перорально один раз плюс доксициклин 100 мг перорально два раза в день в течение семи дней.
- Хламидиоз лечится азитромицином. В качестве альтернативной схемы используются доксициклин, эритромицин, офлоксацин или левофлоксацин.
- ЛГВ (лимфогранулема венерическая) лечится доксициклином по 100 мг два раза в день в течение 21 дня. В качестве альтернативных схем лечения в течение того же периода, составляющего 21 день, можно использовать эритромицин или азитромицин.
- Герпетический анусит лечится ацикловиром 400 мг перорально три раза в день или валацикловиром 1 грамм два раза в день или фамцикловиром 250 мг трижды в день в течение 7-10 дней. Длительность приема может быть продлена, если к концу 10-дневного курса лечения не будет достигнуто полного заживления.
Лечение анального зуда кремами и суппозиториями не всегда сопровождается хорошим эффектом. Дело в том, что препараты в такой форме не атакуют анальный канал и анусит напрямую. Суппозитории могут оставаться в прямой кишке и не доходить до анального канала в достаточной концентрации. Суппозиторий, помещенный непосредственно в канал, в нем не задерживается и быстро выходит.
Кремы для кожи, применяемые снаружи, не достигают анального канала. Кремы, применяемые внутрь (вводимые в прямую кишку с помощью насадки), согласно исследованиям, также эффективны не всегда, они также очень быстро выходят наружу.
Даже если симптомы анусита после местного лечения облегчаются изначально, они часто повторяются вскоре после окончания введения суппозиториев или крема.
Специальные методы лечения анусита
Ввиду недостаточной эффективности медикаментозных местных способов лечения анусита разработаны специальные:
Успешно применяется прямой метод лечения анусита — использование многоразового криозонда. Эффективность ледяных компрессов для снятия боли и отека доказана. Методика применения криотерапии к анальному каналу с помощью зонда, удерживающего холод, хоть и новая, но более эффективная, чем традиционные методы. До лечения важно предупредить пациентов, что зонд будет очень холодным.
Зонд вставляют в задний проход с водорастворимой смазкой и оставляют в анальном канале в течение 8 минут, к этому времени удерживающий холод гель нагреется и потеряет свою эффективность. Затем зонд легко снимается, промывается, помещается обратно в контейнер и хранится в морозильной камере холодильника. Там он должен оставаться не менее 1 часа перед повторным использованием. Криозонд следует использовать два раза в день в течение 1-2 недели.
Такое лечение нетоксично, его можно использовать как для лечения, так и для профилактики всем, в том числе беременным и лицам, склонным к аллергии.
Криотерапия успокаивает воспаленную слизистую оболочку ануса предположительно за счет уменьшения притока крови, питания и отека. Анальный канал окружает введенный криозонд, поэтому его действие располагается непосредственно на слизистой оболочке и коже канала (также на коже перианальной области). Это отличает способ лечения криотерапией анусита от суппозиториев и кремов, не достигающих анального канала в эффективных концентрациях.
Но есть и минусы. Криотерапия не избавляет от всех проктологических заболеваний и неэффективна при сильной боли. Наиболее эффективна при жалобах на боль, когда она описывается как жжение или раздражение.
Частота диагностирования анусита увеличивается, поскольку доступны такие методы, как аноскопия. При подозрении на это заболевание по неприятным симптомам (боль, зуд, жжение ануса) рекомендуется сразу обратиться к проктологу, поскольку для лечения анусита доступен ряд эффективных безопасных методов.
Источник
Боль в прямой кишке (в заднем проходе): причины, диагностика, лечение
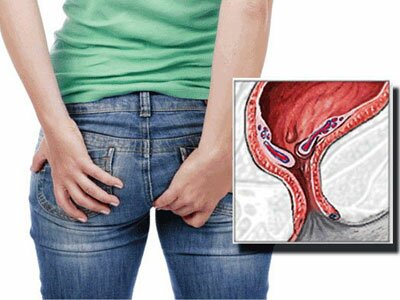 С каждым годом количество пациентов, страдающих от функциональных и органических заболеваний прямой кишки, увеличивается. Это обусловлено изменением образа жизни современного человека. Если еще 100 лет назад большинство людей проводили время активно, то сегодня каждый второй человек 2/3 дня сидит на стуле или очень мало двигается.
С каждым годом количество пациентов, страдающих от функциональных и органических заболеваний прямой кишки, увеличивается. Это обусловлено изменением образа жизни современного человека. Если еще 100 лет назад большинство людей проводили время активно, то сегодня каждый второй человек 2/3 дня сидит на стуле или очень мало двигается.
Такая ситуация ведет к увеличению количества патологий заднего прохода и прямой кишки, что сопровождается возникновением боли в этой области.
«МедПросвет» — клиника, где можно пройти полноценную диагностику причин болезненных ощущений в прямой кишке. Наши врачи для каждого пациента разрабатывают индивидуальную схему лечения, позволяющую максимально быстро достигнуть желаемого результата.
Причины
Боль в прямой кишке — один из самых распространенных симптомов в проктологии. Дискомфортные ощущения ухудшают качество жизни человека, снижают его трудоспособность. Перед началом лечения нарушений функции кишечника необходимо установить основную причину заболевания. Понимание механизма развития проблемы позволяет врачу подобрать правильную схему лечения.
Ключевые патогенетические механизмы возникновения болевого синдрома:
- Локальный воспалительный процесс. Из-за поражения слизистой оболочки прямой кишки формируется очаг патологической импульсации. Эти импульсы от конечного отдела пищеварительного тракта поступают в головной мозг, сигнализируя о проблеме.
- Травматические повреждения. Удары, проникновение сторонних предметов, хирургические операции ведут к нарушению целостности тканей в соответствующем органе, что вызывает боль.
- Расширение стенок прямой кишки. В данном случае из-за скопления чрезмерного количества каловых масс, роста опухоли или функциональных нарушений (сниженный тонус мышц кишки) происходит раздувание прямой кишки. Это ведет к раздражению рецепторов, расположенных в данной зоне, что провоцирует возникновение болезненных ощущений.
- Ущемление геморроидальных узлов. Сдавливание сосудов ведет к нарушению нормального кровообращения в анальной зоне. Развивается воспаление, возникает боль.
Указанные механизмы являются универсальными для всех людей. Очень редко причиной дискомфорта является только один из них. В 70-75% случаев проктологические заболевания проявляются комбинацией патогенетических механизмов развития характерных симптомов.
Наиболее распространенные причины боли в заднем проходе:
-
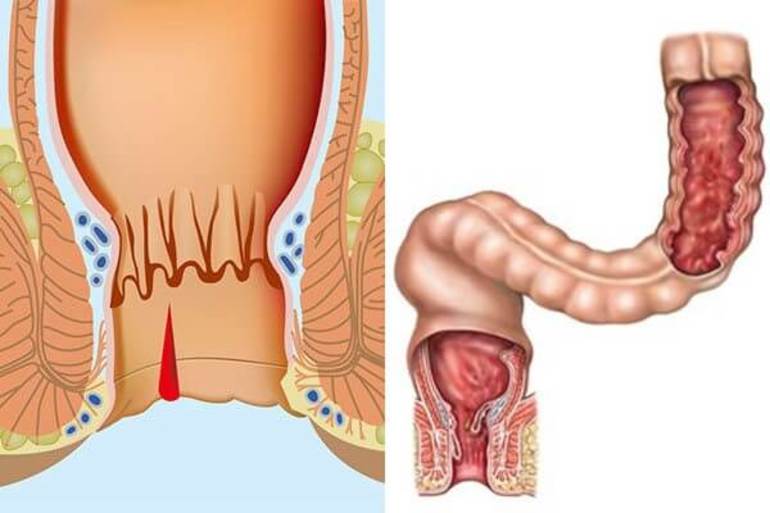 Выпадение и/или ущемление геморроидальных узлов. Геморрой на ранних стадиях заболевания может протекать малосимптомно. Присоединение боли и жжения в заднем проходе свидетельствует о прогрессировании патологии.
Выпадение и/или ущемление геморроидальных узлов. Геморрой на ранних стадиях заболевания может протекать малосимптомно. Присоединение боли и жжения в заднем проходе свидетельствует о прогрессировании патологии. - Анальная трещина. Проблема характеризуется образованием дефекта слизистой оболочки в области ануса. Дискомфорт у пациента возникает преимущественно после акта дефекации.
- Парапроктит. Заболевание характеризуется воспалением подкожной клетчатки в перианальной области.
- Проктит — поражение слизистой оболочки прямой кишки с ее локальным или тотальным воспалением.
- Онкологические заболевания. Однако боль не является первым признаком патологии, она присоединяется на поздних стадиях.
Появление боли внутри прямой кишки может быть связано с нарушением акта дефекации. Запоры, возникающие на фоне употребления «тяжелой» пищи или из-за психологических факторов, ведут к перерастяжению стенки кишки, провоцируя дискомфорт в данной зоне.
Факторы, увеличивающие риск развития патологии прямой кишки, которая может сопровождаться болью:
- «сидячий» образ жизни;
- беременность;
- гинекологические заболевания (кисты яичника, миома матки больших размеров);
- ожирение;
- метаболические заболевания;
- неправильное питание с преобладанием преимущественно мяса, злаков и без достаточного количества клетчатки (овощи, фрукты);
- пожилой возраст пациента;
- аномалии развития кишечника.
Разнообразные варианты боли в прямой кишке
Боль — собирательное понятие, характеризующее комплекс дискомфортных ощущений, нарушающих состояние человека. В зависимости от локализации, причины и выраженности этого признака, пациенты болевые ощущения могут описывать по-разному.
Наиболее распространенные «сценарии» развития патологии:
- Острая режущая боль. Симптом характерен для выпадения геморроидальных узлов с их ущемлением. Параллельно пациент жалуется на жжение и зуд, появление кровянистых выделений, ощущение инородного тела в области анального отверстия.
- Тянущая боль в прямой кишке. Проблема характерна для перерастяжения стенки органа на фоне запора, наличия преграды для нормального опорожнения (опухоль).
- Причины тупой боли в прямой кишке могут быть результатом патологических изменений органов малого таза. У женщин это кисты яичников, патология матки, а у мужчин — хронический простатит, рак предстательной железы.
- Интенсивная боль, возникающая после дефекации, сопровождающаяся зудом и спазмом сфинктера анального отверстия. Такая клиническая картина встречается при анальной трещине.
- Нарастающая боль в заднем проходе и кишке, которая сопровождается резким похудением, общей слабостью. Такая ситуация является показанием для немедленной консультации с проктологом. Симптоматика указывает на возможную онкологическую патологию.
- Резкая боль ночью в заднем проходе. При отсутствии подтвержденных органических изменений со стороны прямой кишки врачи устанавливают диагноз «прокталгия». Он отображает неприятные болезненные ощущения, которые вызваны функциональными изменениями. Причиной патологии чаще является стрессовая ситуация.
Припухлость в перианальной области с повышением температуры тела и появлением гнойных выделений из ануса указывает на парапроктит. Бактериальная флора проникает в подкожную клетчатку этой области, вызывает воспаление, что и обуславливает появление интенсивной боли. Такое заболевание может сопровождаться нарушением стула по типу диареи или запора.
Диагностика
Выявление проктологических симптомов и боли прямой кишки позволяют врачу заподозрить конкретное заболевание. Однако для верификации диагноза обязательным является комплексное обследование организма с применением лабораторных и инструментальных методов диагностики.
При посещении проктолога врач проводит сначала осмотр больного, включающий пальпацию живота, пальцевое ректальное исследование. При наличии жалоб на нарушение мочеиспускания или со стороны половой системы пациента направляют на консультацию к урологу или гинекологу.
 Лабораторная диагностика включает следующие тесты:
Лабораторная диагностика включает следующие тесты:
- общий анализ крови и мочи;
- «биохимия» крови;
- копрограмма;
- анализ кала на яйца гельминтов;
- специфические онкомаркеры (при необходимости).
Инструментальная диагностика:
- аноскопия — метод визуальной оценки состояния анального канала и зоны геморроидальных узлов с помощью аноскопа;
- ректороманоскопия — эндоскопическая процедура, которая используется для диагностики заболеваний прямой и нижнего отдела сигмовидной кишки;
- колоноскопия — еще один эндоскопический метод обследования, который используется при подозрении на распространение патологии в зону толстого кишечника.
Все эндоскопические диагностические процедуры предусматривают введение тонкого зонда в анальное отверстие. Эндоскоп оснащен видеокамерой и источником света. С их помощью проктолог в режиме реального времени оценивает внутреннюю поверхность прямой кишки для выявления возможной причины боли. При обнаружении новообразований врач тут же может взять образец тканей для гистологического исследования (биопсия).
Комплексная диагностика прямой кишки позволяет установить форму заболевания, стадию, причину и возможные риски для пациента.
Лечение
Эффективное лечение боли прямой кишки направлено на устранение неприятного симптома и ликвидацию причины его возникновения. Нужно отметить, что полное выздоровление иногда достигается только с помощью хирургического вмешательства.
Консервативная терапия
Лечение с помощью медикаментозных средств направлено на улучшение функции кишечника, устранение боли, подавление очага воспаления.
С этой целью проктологи используют следующие группы лекарств:
- обезболивающие средства;
- слабительные;
- противовоспалительные медикаменты;
- спазмолитики;
- антибиотики (при необходимости);
- заживляющие мази и кремы.
Выбор оптимальной комбинации проводит врач в зависимости от индивидуальных особенностей пациента, нюансов клинического случая и наличия/отсутствия сопутствующей патологии.
Хирургическое лечение
Прием препаратов не всегда гарантирует полное выздоровление. При наличии образований, кровотечения или механической преграды на пути движения каловых масс пациенту может потребоваться хирургическое вмешательство. В 75-80% случаев все операции проводятся малоинвазивным путем. Такой подход обеспечивает минимальное травмирование здоровых участков перианальной области и ускоряет выздоровление пациента.
Профилактика
Не допустить болезнь легче, чем ее лечить. Профилактика боли в области прямой кишки предусматривает соблюдение следующих правил:
-
 Умеренные физические нагрузки. Главное — изменить «сидячий» образ жизни на более активный.
Умеренные физические нагрузки. Главное — изменить «сидячий» образ жизни на более активный. - Правильное питание. Нет необходимости соблюдать строгие диеты. Питаться нужно регулярно и полноценно. В рационе обязательно должно быть достаточное количество овощей, фруктов и воды. Такое питание снижает риск запоров.
- Своевременное лечение проктологических заболеваний. Несмотря на определенные психологические неудобства патологий прямой кишки, нельзя игнорировать их симптомы. Из-за этого признаки болезни только усиливаются.
- Контроль веса. При избыточной массе и ожирении показано похудение.
- Минимизация стрессовых воздействий. Отрицательные реакции нервной системы нарушают правильную работу кишечника.
При наличии соматических заболеваний нужно проводить их лечение. Нередко боль в прямой кишке является сигналом патологии мочеполовой системы.
К кому обратиться?
Диагностика и лечение проктологических заболеваний сопряжено с определенными психологическими трудностями для пациента. Не все готовы при незначительном дискомфорте сразу же обращаться за помощью к врачу. Многие больные упускают нужный момент, игнорируя симптоматику, а это ведет к прогрессированию заболеваний.
«МедПросвет» — современная многопрофильная клиника европейского образца. Наши специалисты знают все о заболеваниях прямой кишки и эффективных методах решения проблем, вызывающих боль в области заднего прохода.
Преимущества обращения в «МедПросвет» очевидны:
- Квалифицированные специалисты с опытом работы более 10 лет. Наши проктологи регулярно совершенствуют свои теоретические и практические навыки.
- Современное оборудование. Мы используем современное тонкое эндоскопическое оборудование для комфортной и быстрой диагностики заболеваний толстого кишечника.
- Полная конфиденциальность. Информация о состоянии пациентов и их диагнозах пребывает в строгой тайне.
- Индивидуальный подход. Наши врачи понимают всю деликатность заболеваний прямой кишки. План лечения разрабатывается на основе особенностей клинического случая после комплексного обследования пациента. Это увеличивает эффективность лечения и снижает риск развития побочных реакций.
«МедПросвет» — клиника, врачи которой работают на сохранение вашего здоровья. Для записи на прием достаточно позвонить по контактному телефону или заполнить онлайн-форму на нашем сайте. Наши сотрудники с радостью предоставят всю необходимую информацию. Обращайтесь в «МедПросвет» и будьте здоровы!
Смотрите также:
- Ложные позывы к дификации
- Выделения из заднего прохода
- Запоры у взрослых
Источник