Лечение воспаления пазух носа
Содержание статьи
Дата публикации: 2015-04-01
Дата обновления: 2021-04-20
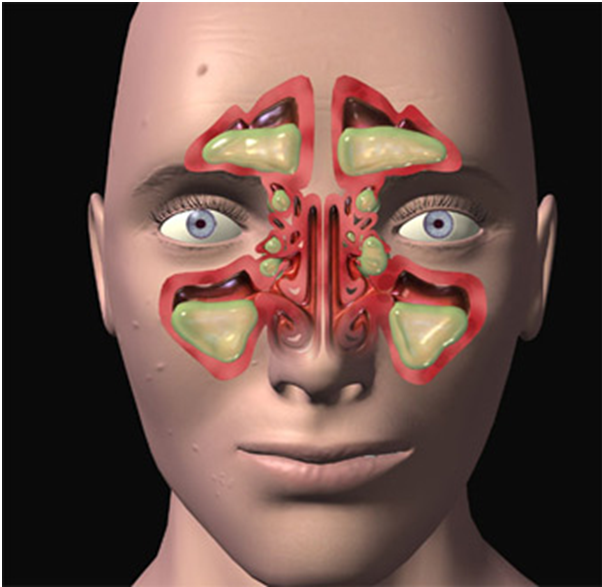
Острые синуситы — это воспаления носовых пазух. В зависимости от локализации воспаления выделяют: верхнечелюстной синусит, или гайморит, этмоидит, фронтит, сфеноидит. Возбудителями болезни являются вирусы или бактерии.
Воспаление пазух носа: диагностика и лечение
В зависимости от локализации синусит бывает:
- верхнечелюстной;
- этмоидит (воспаление слизистой оболочки ячеек решетчатого лабиринта);
- фронтит (воспаление лобной пазухи);
- сфеноидит (воспаление клиновидной пазухи)
Если воспалительный процесс затронул всё, то он диагностируется как острый пансинусит. Если воспаление захватило одну половину головы (правая или левая лобная и верхнечелюстная пазухи), то данное состояние называется гемисинусит. Если воспалены более одной, но при этом ни все околоносовые пазухи, то данный процесс называется полисинусит (поли — от слова много).
Причины возникновения и течение болезни
Синуситы по этиологическому фактору делятся на вирусные и бактериоальные, по патофизиологическому — гнойные и катаральные. Чаще всего вирусному соответствует катаральная форма, а бактериальным — гнойная.
Неблагоприятные факторы внешней среды, снижение иммунитета, стрессы, переутомление, однообразная и скудная еда, а также индивидуальные особенности организма относятся к общим факторам провоцирующие возникновение синусита.
К местным причинам можно отнести нарушение вентиляционной и дренажной функций в «придаточных» пазухах носа. Они могут возникнуть при аллергии слизистой оболочки, истинной гипертрофии (увеличении) нижних носовых раковин, вазомоторном нарушении нейровегетатики нижних носовых раковин, врождённом увеличении средней или средних носовых раковин (конха буллёза), наличии гребней и шипов на перегородке носа, полипов полости носа и околоносовых пазух, а также искривлении носовой перегородки.
Но все же, в возникновении острого синусита главную роль играет инфекция, в основном кокковая (стрептококк, стафилококк, пневмококк).
При возникновении острого воспалительного процесса нарушаются функции желез слизистой оболочки. Это приводит к недостатку секрета или к его избыточному скоплению. Изменяется направление струи вдыхаемого и выдыхаемого воздуха, что приводит к нарушению газообмена, угнетается функция мерцательного эпителия. Нарушение вентиляции вызывает отечность слизистой оболочки, естественные соустья закрываются, и возникает застой секрета, нарушается обмен веществ.
Запишитесь на приём прямо сейчас!
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Записаться
В начале заболевания экссудат (выпотевающая в месте воспаления из кровеносных сосудов жидкость) имеет серозный характер, потом слизисто-серозный. А с присоединением бактериальной инфекции он становиться гнойным, в нем присутствует большое число лейкоцитов. Кровеносные сосуды при этом расширены, капилляры излишне проницаемы, слизистая оболочка отечна.
Клиническая картина
Симптомами острого синусита могут быть слабость, головная боль, недомогание. Может возникнуть лихорадочное состояние, имеются воспалительные изменения в общем анализе крови. Наибольшее значение в диагностике этого заболевания имеют местные проявления воспаления.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Во всех формах проявляются следующие симптомы:
- Затруднение носового дыхания. Бывает постоянным или периодическим, одно или двухсторонним, может возникнуть из-за обструкции (перекрытия просвета) отверстий носа отеком.
- Выделения из носа. Бывают постоянными и временными, с двух или одной стороны. Из-за отека слизистой оболочки полости носа или соустья выделения могут отсутствовать. Часто отмечается затекание секрета в носоглотку.
- Головные боли.
При тяжелом течении заболевания возможна отечность мягких тканей лица в проекции гайморовых и лобных пазух. В некоторых случаях возникает периостит (воспаление надкостницы).
Диагностика
При диагностике симптомов острых синуситов проводится риноскопия (осмотр носовой полости), эндоскопия полости носа, рентгенологическое исследование и при необходимости диагностическая пункция верхнечелюстной пазухи с бактериологическим исследованием отмытого содержимого. В случае необходимости назначают исследования с помощью импульсного ультразвука, тепловидения, компьютерной (КТ) и магнитно-резонансной томографии (МРТ). Необходимо обязательно проводить дифференциальную диагностику острого синусита и отличать его от невралгии первой и второй ветви тройничного нерва.
Лечение
Лечение воспаления пазух носа направлено на элиминацию очага инфекции, явлений воспалительного процесса и эвакуацию отделяемого. Кроме того, необходимо добиться восстановления вентиляционной и дренажной функций. Это важно с точки зрения предупреждения рецидивов (повторов) данного заболевания.
Обычно лечат заболевание в амбулаторных условиях. При катаральных риносинуситах назначается местное антибактериальное и противовоспалительное лечение. Необходимо проведение так называемой «разгрузочной» терапии (промывание методом перемещения жидкости, ЯМИК-катетеризация, промывание носа по Пройду, пункция верхнечелюстной пазухи). Назначать секретомоторные (отхаркивающие) и секретолитические (разжижающие вязкую слизь) лекарственные препараты необходимо с осторожностью и по показаниям.
При тяжелой форме, а также при подозрении на развитие возможных осложнений острого синусита (чаще это риногенный менингит), при наличии сопутствующей тяжелой патологии, также при невозможности провести специализированные ЛОР манипуляции амбулаторно, пациента направляют лечить острый синусит в ЛОР-отделение стационара.
При гнойных синуситах обязательно назначаются антибактериальные препараты одновременно с противовоспалительными препаратами. Обязательно проведение одного из способов промывания. При затрудненной эвакуации слизисто-гнойного отделяемого из гайморовой пазухи, а это случается при блокировании верхнечелюстного соустья, проводится пункция. Иногда ее проводят несколько раз, до так называемых «чистых промывных вод».
Источник
Синусит
Синусит — это воспаление слизистой оболочки околоносовых пазух (или, как говорят врачи, синусов).
Придаточные пазухи носа нужны нам для того, чтобы за счёт своего значительного объёма помогать быстро согревать и увлажнять вдыхаемый воздух. Они также участвуют в адаптации организма к изменениям атмосферного давления. Наконец, околоносовые пазухи играют роль резонатора, придавая нашему голосу звучность и индивидуальный тембр.
Однако, будучи сами достаточно объёмными, пазухи имеют маленькие выводные отверстия — соустья, которыми они открываются в носовую полость. Поэтому при отёке слизистой возникает угроза закрытия соустья; и если подобное происходит, нарушается отток слизи из пазухи, и в ней начинается воспалительный процесс.
Причины синусита
Чаще всего синусит является осложнением острого воспаления в носовой полости. Подобное воспаление может быть вызвано любой инфекцией — вирусной (ОРВИ, грипп), бактериальной, грибковой. Любое острое респираторное заболевание (ОРЗ), выражающееся в банальном насморке, может привести к синуситу. При насморке резко увеличивается количество секрета, вырабатываемого железами слизистой оболочки носовой полости, в результате чего слизистая отекает, блокируя выходные отверстия пазух.
Факторами, способствующими переходу воспаления на слизистую околоносовых пазух, являются:
- искривление носовой перегородки и особенности строения носовых ходов, препятствующие естественному очищению околоносовых пазух;
- длительный характер воспаления в носовой полости. Это характерно для хронического насморка (аллергического или вазомоторного ринита);
- сморкание. При сморкании гнойный секрет из полости носа попадает в пазухи, вызывая там воспаление.
Инфекция в околоносовые пазухи может попасть и из других очагов воспаления, например, из миндалин (в случае хронического тонзиллита). В случае воспалительных заболеваний зубов верхней челюсти (пульпит, периодонтит) инфекция может проникнуть в пазуху из области корня зуба. Синусит подобного происхождения называется одонтогенным.
Развитию синусита способствует общее и местное переохлаждение. Снижение иммунитета также является фактором, благоприятствующим заболеванию. Проблемы с иммунитетом, выражающиеся в склонности к аллергическим реакциям, повышают вероятность возникновения синусита.
Разновидности синуситов
Воспаление может охватить все околоносовые пазухи (пансинусит), но гораздо чаще страдает только определённый тип пазух.
Воспаление гайморовых (верхнечелюстных) пазух называется гайморитом (верхнечелюстным синуситом), лобных (фронтальных) пазух — фронтитом. Эти пазухи образуют две пары, расположенные симметрично с правой и левой стороны от носа. Поэтому говорят об одностороннем или двустороннем синусите, в зависимости от распространения воспаления.
Кроме того, у нас есть решетчатый лабиринт внутри носа (воспаление этих пазух называется этмоидитом) и клиновидная пазуха в основной или клиновидной кости, разделённая перегородкой на несимметричные части. Воспаление этой пазухи называется сфеноидит. Это редкое, но самое опасное заболевание из всех синуситов, поскольку клиновидная пазуха уходит в глубину головы и находится в непосредственной близости от сонной артерии, глазных нервов, гипофиза и основания черепа. Воспаление слизистой оболочки клиновидной пазухи способно привести к самым серьёзным осложнениям, в том числе и с летальным исходом.
Наиболее часто встречается гайморит.
Различают также острую и хроническую формы заболевания.
Симптомы синусита
О том, что воспаление из носовой полости перешло на слизистую пазух, может свидетельствовать затянувшийся насморк, когда после 7-10 дней лечения очевидно ухудшение состояния. Приходится часто отхаркиваться, слизисто-гнойные выделения стекают в ротоглотку и забивают нос, затрудняя носовое дыхание. Может наблюдаться нарушение обоняния.
Болевые ощущения
Одним из наиболее неприятных симптомов синусита являются болевые ощущения, которые отличаются по локализации в зависимости от того, какая из пазух воспалена. При гайморите боль сосредотачивается в передней части лица (околоносовая и подглазничная области). Боль может распространяться в область лба, скулы, виска. При фронтите возникает сильная, а временами — острая боль в области лба (над бровями). При этмоидите (воспалении решетчатого лабиринта) боль ощущается в области переносицы, а также может иррадиировать («отдавать») в угол глаза. В случае сфеноидита больные жалуются на боль, охватывающую голову «обручем» или сжимающую её «в тиски». Боль усиливается на солнце или в жарком помещении, может иррадиировать в глазное яблоко.
Симптомы хронического синусита
При переходе синусита в хроническую форму симптомы заболевания становятся менее острыми, но воспаление в пазухах сохраняется. Хронический синусит создаёт постоянный источник инфекции, которая попадая вместе со слизью в горло, способствует развитию симптомов фарингита. Человек чувствует себя ослабленным, может держаться повышенная температура.
Методы диагностики синусита
Диагноз синусит устанавливается на основании результатов инструментальных исследований. Может использоваться рентгенография, МСКТ (компьютерная томография) и УЗ-иследование носовых пазух.
Рентгенография носовых пазух
УЗИ носовых пазух
Если рентген нежелателен (например, при беременности или при обследовании детей) обследование может проводиться с помощью прибора ультразвуковой диагностики «Синускан». Ультразвуковое обследование не имеет противопоказаний. Обследование с применением «Синускана» проводится прямо на приёме ЛОР-врача, что позволяет сразу же подтвердить диагноз.
МСКТ придаточных пазух носа
Компьютерная томография считается лучшим методом визуализации в диагностике синуситов. Однако это исследование сравнительно дорогое, поэтому КТ придаточных пазух обычно назначается, когда данных рентгенографии недостаточно.
Подробнее о методе диагностики
Записаться на диагностику
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения синусита
Синусит — серьёзное заболевание, требующее комплексного подхода к лечению.
Заниматься самолечением синусита опасно — болезнь может перейти в хроническую форму. Запущенный синусит чреват осложнениями со стороны внутренних органов. Чтобы избежать этого, необходимо обратиться к врачу-отоларингологу (ЛОРу). Сделать это желательно сразу же после появления первых симптомов синусита.
Если Вы ищете, куда обратиться по поводу синусита в Москве, обратитесь в АО «Семейный доктор». В поликлиниках «Семейного доктора» проводится лечение синуситов как у взрослых, так и у детей.
Промывание носа
В первую очередь лечение синусита предусматривает удаление гноя из околоносовых пазух. С этой целью проводится промывание носа по Проетцу (методом «кукушка»). Промывание проводится на специальном оборудовании (лор-комбайне).
Удаление гноя синус-катетером ЯМИК
Удаление гноя из пазух может быть выполнено с помощью синус-катетера ЯМИК, действующего за счёт создания в полости носа и околоносовых пазухах управляемого давления.
Прокол носовой пазухи
В тех случаях, когда другие методы оказываются неэффективны, удаление гноя проводится с помощью пункции (прокола пазухи).
Антибактериальная терапия
Для подавления активности бактериальной инфекции и предотвращения осложнений врач может назначить антибиотики.
Записаться на прием
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Все заболевания
Источник
Ринит острый — симптомы и лечение
Дата публикации 6 октября 2020Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Острый ринит (насморк) — это заболевание, характеризующееся отёком и воспалением слизистой носоглотки и носовых ходов. Начинается с заложенности носа и появления отделяемого из носовых ходов. Позже, на 2-3 день болезни, присоединяется подкашливание [3].
Распространённость острого ринита среди взрослого населения составляет более 45 %, среди детей младшего возраста — порядка 90 % [17].
Чаще всего данное заболевание встречается у детей 3-7 лет и пожилых людей. В обоих случаях частота заболеваемости связана с несовершенной работой иммунной системы в этом возрасте. Кроме того, на частоту заболеваемости влияет наличие сопутствующей хронической патологии, прежде всего, воспалительного характера [16].
Наиболее частая причина острого ринита — попадание микроорганизмов на слизистую носовых ходов (бактерий, вирусов и др.).
К вирусным причинам относится воздействие аденовирусной, гриппозной, парагриппозной инфекции, репираторно-синцитиального вируса, риновируса, пикорнавируса и реовируса [4].
К бактериальным причинам острого воспаления относится пневмококковая и стрептококковая инфекция, а также воздействие гемофильной палочки. Причинами хронического ринита является клебсиелла, эпидермальный и золотистый стафилококк.
При иммунодефицитных состояниях возбудителями ринита могут стать грибковые или бактериально-грибковые инфекции [9].
Кроме того, острый ринит может иметь аллергическую природу. При этом воспаление и отёк возникают в ответ на раздражитель, который организм воспринимает как аллерген. В таком случае в основе механизма развития острого ринита лежит взаимодействие слизистой носоглотки с особыми соединениями — так называемыми циркулирующими иммунными комплексами. Они повреждают слизистую, тем самым вызывая воспалительную реакцию, как компенсаторный механизм.
Похожий процесс приводит к развитию острых ринитов в результате взаимодействия слизистой носоглотки с агрессивными агентами, такими как различные химические соединения, в том числе в виде аэрозоля или мелкодисперсной пыли.
Помимо этого, развитие острого ринита возможно при механическом повреждении слизистой носоглотки. В ответ на травму возникает воспалительный процесс, как механизм компенсации. С его помощью организм пытается ускорить процесс регенерации и восстановить повреждённые ткани.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы острого ринита
Острому риниту часто предшествует переохлаждение или контакт с людьми, которые болеют острым респираторным заболеванием.
Основными симптомами ринита являются:
- заложенность носа, ухудшение носового дыхания;
- появление отделяемого из носовых ходов (чаще всего обильного и прозрачного);
- сухость и жжение слизистой носа;
- общая слабость [4].
Болезнь, как правило, начинается резко, сопровождается значительным ухудшением общего самочувствия, резким подъёмом температуры. Кроме того, из-за отёчности слизистой ухудшается носовое дыхание, а при воспалении участка слизистой, содержащего обонятельные рецепторы, часто ухудшается обоняние.
Помимо этого, в носовых ходах может ощущаться дискомфорт в виде чувства саднения и зуда. Вслед за этим усиливается работа желёз, продуцирующих слизь, за счёт чего в носовой полости появляется отделяемое. Оно может выделяться как в умеренных, так и в обильных количествах, что часто приводит к раздражению, покраснению и болезненности кожи вокруг ноздрей и над верхней губой.
Часто процесс сопровождается слезотечением. Оно возникает как рефлекторная реакция на раздражение чувствительных зон слизистой носа.
Из-за отёка слизистой также может нарушаться проходимость слуховых труб. Это способствует активизации условно-патогенных бактерий, что создаёт предпосылки для последующего присоединения к воспалению бактериальной инфекции. При этом отделяемое носовых ходов приобретает жёлтую или зеленоватую окраску, а иногда и неприятный запах [3].
Через несколько дней острого периода отмечается положительная динамика общего самочувствия: носовое дыхание становится свободнее, исчезают неприятные ощущения саднения и зуда в носу, уменьшается общая слабость и головная боль.
В среднем острый ринит продолжается от 7 до 14 дней, но минимальные и максимальные сроки заболевания могут быть разными. Если иммунитет ослаблен или очаги хронической инфекции присутствуют в других органах, воспаление носоглотки затягивается до 3-4 недель [4].
Патогенез острого ринита
Дыхательная система человека состоит из нескольких отделов. Первым из них в контакт с окружающей средой вступает нос. Он выполняет несколько важных функций:
- дыхательную,
- обонятельную;
- защитную.
Успешное выполнение носом дыхательной функции во многом зависит от проходимости носовых ходов, которая в свою очередь зависит от состояния слизистой оболочки носа [3]. На качество слизистой носовых ходов могут повлиять различные факторы, действующие извне: некомфортная температура вдыхаемого воздуха, аллергены, патогенные микроорганизмы, травмы и даже приём алкоголя.
Обонятельная функция заключается в распознавании запахов. Она осуществляется за счёт раздражения специальных рецепторов обонятельного нерва веществами, попадающими во время вдоха. Причём каждая конкретная группа нейронов отвечает за распознавание определённых пахучих веществ.
Защитная функция носа заключается в согревании и увлажнении воздуха, очищении его от пыли, микроорганизмов, грибков и частиц аэрозоля при вдохе. Она осуществляется за счёт колебательного движения микроскопических образований в виде тоненьких ресничек. Они расположены на клетках эпителия (внешнего слоя) слизистой оболочки. Благодаря их движению (примерно 16-17 раз в минуту) вместе со слизью выводятся микроорганизмы, частицы пыли, различные химические соединения и аэрозоли, попавшие в нос вместе с воздухом.
Фильтрации чужеродных частиц способствует секрет, который вырабатывает слизистая оболочка носа. Его состав постоянно обновляется. Он включает в себя специальные соединения: муцины, гликопротеиды, липиды и иммуноглобулины. Последние вещества препятствуют прикреплению бактерий к клеткам слизистой оболочки, что снижает риск развития бактериальных инфекций.
Помимо этого, в состав секрета слизистой оболочки органов дыхательной системы входят:
- фермент лизоцим — противостоит бактериям и грибкам за счёт разрушения их клеточных стенок;
- белок лактоферрин — связывает ионы железа, тем самым блокирует его использование железозависимыми бактериями, не давая патогенным микроорганизмам размножаться;
- белок фибронектин — препятствует прикреплению бактерий к тканям слизистой оболочки;
- интерфероны — уничтожают вирусную инфекцию.
Также существуют определённые подвиды антигенов, которые препятствуют размножению вирусов. Это происходит за счёт соединения с чужеродными белками и удаления их из системы циркуляции крови [6].
При нарушении защитной функции в носовую полость проникают вирусы и бактерии. Взаимодействуя со слизистой оболочкой носоглотки, они способствуют развитию воспаления. Данный процесс сопровождается отёком слизистой, наиболее выраженным в области носовых раковин. Причём он затрагивает обе половины носа.
Нарушение защитной функции в дальнейшем ведёт к нарушению дыхания и обоняния. Так, при отёке и воспалении слизистой затрудняется прохождение потока вдыхаемого воздуха, нарушается цикл носового дыхания, временно блокируется процесс распознавания запахов. Проявляется одышкой, хрипами, отхождением вязкой мокроты из носа, нарушением обоняния и иногда кашлем.
Классификация и стадии развития острого ринита
Согласно современной классификации ринитов, выделяю четыре типа заболевания:
- инфекционный ринит;
- аллергический ринит;
- неаллергический (вазомоторный) ринит;
- ринит как часть системных заболеваний, например искривления носовой перегородки, полипозного риносинусита, муковисцидоза, синдрома Картагенера (синдрома неподвижных ресничек) и др. [1][3]
Инфекционный ринит подразделяют на две формы:
- Острый:
- вирусный;
- бактериальный;
- травматический.
- Хронический:
- специфический;
- неспецифический [18].
Как правило, для острого ринита характерны три стадии:
- Первая стадия — продромальная. Обычно начинается после переохлаждения. Длится несколько часов. Возникают такие симптомы, как сухость, чувство саднения и жжения в носу и носоглотке, затруднение дыхания и чихание. Одновременно с этим наблюдается общее недомогание, озноб, слабость, тяжесть и боль в голове, покраснение слизистой оболочки носа. Часто температура поднимается до 37 °С и выше.
- Вторая стадия — катаральная, или серозная. Длится около 2-3 дней. Характеризуется появлением обильного прозрачного отделяемого. У пациента закладывает нос и уши, ухудшается обоняние, иногда голос становится гнусавым. Слизистая оболочка носа при этом визуально влажная, ярко-красной окраски.
- Третья стадия. Развивается с 4-5 дня от начала заболевания. Для неё характерно присоединение бактериальной инфекции. Причём общее самочувствие пациента иногда улучшается, носовое дыхание становится более свободным, восстанавливается обоняние. Однако выделения из носа становятся густыми, приобретают желтоватую или зеленоватую окраску. Визуально в носовых ходах определяется обильное отделяемое [4][6].
Осложнения острого ринита
При общем ослаблении иммунитета, истощении организма, наличии хронической сопутствующей патологии, врождённых или приобретённых аномалий строения носовой перегородки острый ринит может приобретать затяжной характер (2-3 недели) [4].
Основными осложнениями острого ринита являются:
- Хронический ринит. Развивается примерно в 20 % случаев в результате неправильного или недостаточного лечения [16]. Периодически возможны обострения хронического процесса с переходом заболевания в активную стадию со всеми характерными для острого ринита симптомами.
- Отит. Возникает в связи с распространением инфекции по слизистой слуховых труб. Проявляется чаще всего ощущением заложенности ушей, снижением слуха, а также ушными болями тупого, ноющего или острого, стреляющего характера.
- Синусит. Представляет собой воспаление придаточных пазух: лобных, клиновидных и гайморовых. Сопровождается болью в области лба и проекции носовых пазух, насморком, заложенностью носа, потерей обоняния. Опасен распространением инфекции на внутренние структуры головного мозга (например, развитием менингита).
- Ларингит и фарингит. Нелеченный или неправильно леченный острый ринит часто приводит к воспалению слизистой глотки и гортани. Наблюдается зуд, першение и боль в горле, осиплость голоса, лающий кашель, одышка.
- Дакриоцистит. Возникает при переходе воспаления со слизистой носовых ходов на слизистую протоков слёзных желёз. Сопровождается болезненной припухлостью в области слёзного мешка и постоянным слезотечением. Опасен переходом воспаления на структуры глазного аппарата. Лечится, как правило, параллельно с ринофарингитом.
- Трахеит и бронхит. Возникают в результате перехода воспаления со слизистой носоглотки на слизистую трахеи и бронхов. Для них характерны такие симптомы, как кашель, затруднённое дыхание, боль в горле и грудной клетке [4].
Особенно опасен острый ринит для новорождённых из-за особенностей строения и работы центральной нервной системы. За счёт узости носовых ходов у маленьких детей, начиная с первых дней жизни, даже незначительная отёчность слизистой оболочки носа затрудняет носовое дыхание. В результате ребёнок становится беспокойным, у него нарушается сон, ухудшается аппетит, снижается вес. Из-за заложенности носа он часто заглатывает воздух, который может попасть в желудок. Это вызывает у ребёнка резкую боль во время кормления или спустя некоторое время после него. Воздушный пузырь в желудке не даёт ему получить обычную порцию молока, несмотря на упорядоченное кормление [2].
Диагностика острого ринита
Диагностика острого ринита проводится на основе жалоб пациента и данных объективного осмотра.
Осмотр носовых ходов осуществляется врачом при помощи риноскопа или отражающего свет рефлектора. При этом врач визуально оценивает слизистую оболочку носовых ходов: её окраску, степень отёчности, наличие повреждений, количество и характер отделяемого.
Диагностика различных видов ринита имеет свои характерные особенности:
- При вирусном рините отделяемое прозрачное, часто обильное, без гнойного компонента [13].
- Бактериальный острый ринит, как правило, протекает более тяжело, чем вирусный. Отделяемое практически сразу после выделения из носовых ходов приобретает желтовато-зеленоватую окраску, часто становится гнойным или слизисто-гнойным [11][12]. Температура тела может повышаться до 38-39 °С, но иногда такой симптом может встречаться при вирусной инфекции.
При подозрении на острый ринит проводится дифференциальная диагностика:
- с острым синуситом — развивается при распространении инфекции на придаточные пазухи носа;
- с вазомоторным ринитом — отмечается отёчность носовых ходов и наличие отделяемого из носа, не связанное с инфекционными агентами;
- с синдромом рефлекторного назального затёка — возникает при заболеваниях пищеварительного тракта, таких как гастроэзофагеальная рефлюксная болезнь (ГЭРБ), грыжа пищеводного отверстия диафрагмы и др.
Важно верно определить причину патологических изменений в области носоглотки. Это позволит правильно спланировать комплекс лечебных мероприятий.
Лечение острого ринита
Лечение острого ринита во многом зависит от его формы и направлено на следующие цели:
- удаление микроорганизмов, явившихся причиной развития болезни;
- уменьшение локального воспаления;
- восстановление воздухообмена в пазухах носа, уменьшение количества отделяемой слизи из носовых ходов;
- ускорение заживления эпителия и восстановление защитного барьера слизистой оболочки [11].
Для терапии острого ринита используют различные группы препаратов:
- средства местного действия на слизистую носовых ходов, устраняющие её отёк и воспаление, сужающие сосуды;
- противомикробные средства;
- препараты, влияющие на выработку и свойства назальной слизи: муколитики, мукокинетики и мукорегуляторы [10];
- комбинированные препараты, сочетающие в себе несколько компонентов из описанных выше групп;
- препараты на растительной основе (не имеют международной доказательной базы) [13].
Для симптоматической терапии используются жаропонижающие средства (например, аспирин или парацетамол). В ряде случаев для снятия отёка носовых ходов применяются витамины и противоаллергические препараты.
При обострении хронического ринита показаны вяжущие или прижигающие средства местного действия (например, 1-1,5 % раствор протаргола или 2-5 % раствор нитрата серебра) [12].
При гипертрофическом хроническом рините, который сопровождается утолщением слизистой носовых ходов, иногда проводят склерозирующую терапию. Для этого в утолщённую слизистую оболочку вводят до 10 мл 40 % раствора глюкозы, изотонического раствора хлорида натрия или глицерина. Курс лечения состоит из 4-5 инъекций. Их нужно выполнять с интервалом в одну неделю [8].
Также для лечения острого ринита используют физиотерапевтическое лечение:
- УФ-терапия — излучение ультрафиолетового спектра. Проводится при остром инфекционном рините или обострении хронического ринита один раз в сутки, курсом по 2-3 процедуры. Длительность воздействия начинается с 0,5 минут и постепенно увеличивается [14].
- УВЧ-терапия — воздействие высокочастотного электромагнитного поля. Используется и при остром, и при хроническом рините. Минимальный курс — 3-5 процедур [15].
- Лазерная терапия — воздействие лазером на слизистую носовых ходов. Может потребоваться при остром рините и обострении хронического ринита. Курс составляет от 3-5 до 7-10 процедур [10].
Прогноз. Профилактика
При своевременной диагностике и вовремя начатом лечении острого ринита заболевание регрессирует полностью, не давая осложнений и не приводя к хронизации процесса.
К общим методам профилактики острого ринита относятся:
- укрепление иммунитета с помощью общих оздоровительных мероприятий — закаливание, прогулки на свежем воздухе, сбалансированное питание;
- исключение контакта с людьми, у которых наблюдаются признаки вирусной инфекции;
- промывание носовых ходов специальными аптечными растворами при появлении слизи;
- избегание переохлаждений;
- употребление витаминно-минеральных комплексов и продуктов, богатых полезными микроэлементами;
- увлажнение воздуха в помещении во время отопительного периода;
- вакцинация от вирусных заболеваний [7].
Источник