Красные точки на теле: Панкреатит и симптом Тужилина
Содержание статьи
Кожные покровы человека отображают все отклонения в работе организма в виде пятен, волдырей, прыщей и язв. Однако, даже учитывая доставляемый дискомфорт этими высыпаниями, их возникновение помогает выявлению многих болезней ЖКТ на ранних стадиях
Глаза считают зеркалом души человека, а кожа наглядно отражает состояние его здоровья. Кожные покровы человека отображают все отклонения в работе организма в виде пятен, волдырей, прыщей и язв. Однако, даже учитывая доставляемый дискомфорт этими высыпаниями, их возникновение помогает выявлению многих болезней ЖКТ на ранних стадиях. Пациентам, которым поставили диагноз «панкреатит», знакомы красные точки на теле. Специалисты-гастроэнтерологи связывают появление этих точек с обострением заболевания.
Панкреатит и симптом Тужилина: лечение
Капельки красного цвета поражают область груди, спины, живота и очень редко могут быть обнаружены на шее, ногах и руках. Эти точки в медицине называют симптомом Тужилина.
Подписывайтесь на наш аккаунт в INSTAGRAM!

Панкреатит и его симптомы
Боль при панкреатите может локализоваться в разных местах:
- когда поражается хвост поджелудочной железы, боль присутствует по большей части в левом подреберье, то есть немного левее пупка;
- когда страдает тело поджелудочной железы, то болью охвачена эпигастральная область, тоже немного левее;
- при патологии головки железы болит правее срединной линии (зона Шоффара).
Если поражается весь орган, боль носит опоясывающий характер. Примерно через полчаса после еды начинаются неприятные ощущения в животе. Особенно сильно такие проявления ощущаются, если пища острая, жирная, копченая. Когда человек ложится на спину, боль усиливается. Стоит ему занять сидячее положение — стихает. Только прием сильных обезболивающих препаратов облегчает состояние больного.
Но панкреатит может протекать в безболевой форме и указывать на свое присутствие в организме красными капельками на теле.
Красные точки при панкреатите
Красные точки – это сосудистые аневризмы. Появляются они из-за дисфункции поджелудочной железы, вырабатывающей ферменты и гормоны, которые влияют на состояние кожного покрова.
Иногда их появление связано с аллергической реакцией на те или иные препараты, восстанавливающие функциональность поджелудочной железы.
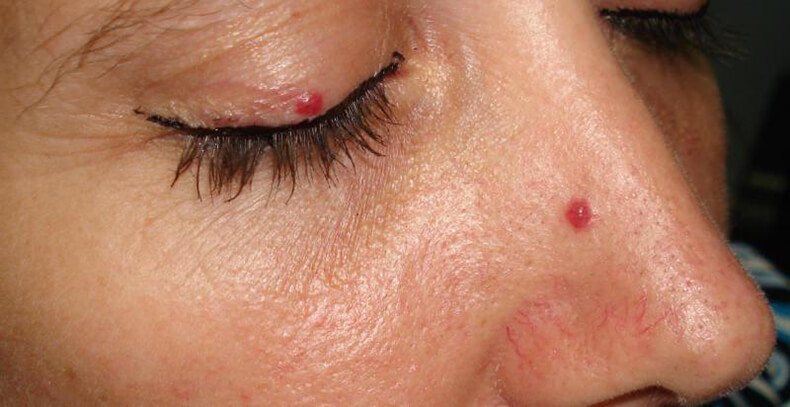
Локализация
Где чаще всего располагаются пятна при синдроме?
Пятна локализуются в основном на теле пациента, затрагивая чаще всего грудь и живот, и могут иметь округлую правильную форму.
Они красного цвета и не меняют оттенок при пальпации. В основном беспокойства не вызывают, но иногда могут являться причиной болезненных ощущений, чувства жжения или зуда.
Такие высыпания свидетельствуют о нарушении работы поджелудочной железы.
Чем их количество больше, тем острее течение заболевания. И наоборот, при уменьшении количества точек — симптомов синдрома Тужилина, происходит затухание патологического процесса.
Не все случаи панкреатита сопровождаются появлением таких точек, а потому для выявления причин их появления нужно обратиться к врачу-гастроэнтерологу.
С физиологической точки зрения высыпания дискомфорта и недомоганий не доставляют. Проблемы пациента носят скорее психологический характер, что влияет на работу ЖКТ.
Диагностика
Не только панкреатит провоцирует симптом Тужилина, но и некоторые сердечно-сосудистые заболевания. Определить точную причину появления красных пятен-капелек могут специалисты-гастроэнтерологи. Для этого используются специальные анализы и методы.
Самый простой метод диагностики проблемы – надавливание. Если при легком надавливании на капельку она побледнеет, значит у больного обострение панкреатита в острой форме. Количество точек у пациента зависит от того, в какой степени прогрессирует симптом Тужилина (симптом красных капелек).
Лечение красных пятен на коже
Методы лечения симптома Тужилина напрямую зависят от причин его возникновения. Однако для избавления от красных пятен все равно необходимо пройти курс терапии определенными медикаментами.
Перед приемом нужно убедиться, что красные точки – это не аллергическая реакция на лекарства от панкреатита. Если все же выяснится, что это аллергия, прием препаратов следует незамедлительно прекратить и заменить их другими.
Но если это все же симптом Тужилина, лечение требуется обязательно. Прием у гастроэнтеролога является необходимым условием.
Метод лечения подбирается в строго индивидуальном порядке, и в этом врачу поможет биоматериал, который был взят у пациента. Благодаря грамотно назначенной терапии может быть уменьшено число красных точек и проявлений дискомфорта, обусловленного зудом, жжением, болезненными ощущениями.
Самые распространенные методы терапии следующие: врач назначит медикаменты, выводящие из организма токсины и предотвращающие их влияние на здоровье пациента, если красные точки вызвали желчные кислоты, находящиеся в крови больного; медикаменты антигистаминной группы хорошо лечат синдром, вызванный аллергией. Это препараты, оказывающие на рецепторы, которые отвечают за проявление аллергии, блокирующее действие.
Избавление от красных капелек на теле человека и дискомфорта, который они вызывают, требует лечения заболевания поджелудочной железы, ход которого должен контролироваться квалифицированным специалистом.
Диета при лечении синдрома Тужилина
Итак, у человека симптом Тужилина. Диета, направленная на снижение уровня вырабатываемой желудочной секреции – важное условие лечения красных пятен при панкреатите, существенно улучшающее состояние кожи больного.
Суть диеты заключается в исключении некоторых продуктов из рациона:
специй;
блюд, богатых на сахар и углеводы;
консервированных продуктов;
жирного мяса (свинины, баранины) и бульонов на их основе;
жареного;
сдобных изделий и выпечки;
колбасных и копченых изделий.
Рекомендации
Данный список может быть откорректирован врачом в зависимости от характера заболевания и индивидуальных особенностей. Употребление пищи должно проходить 6 раз в сутки маленькими порциями. Конечно, это зависит от того, как проявляется синдром Тужилина, симптомы, лечение которого тесно взаимосвязаны.
Обязательным условием, необходимым для полного выздоровления, является ограничение в курении табака и отказ от спиртного. Также полезно будет ведение активного образа жизни и частые прогулки на свежем воздухе.
Заключение
На коже человека отображается состояние его здоровья. Дисфункция одного из жизненно важных органов вызывает появление волдырей, высыпаний и пятнышек. Хотя симптом Тужилина и доставляет пациенту некоторый дискомфорт в виде болезненных ощущений, зуда и жжения, он позволяют провести своевременную диагностику заболеваний поджелудочной железы на ранних стадиях.
Появление первых красных пятен в области спины, живота или груди должны сподвигнуть пациента обратиться за помощью к специалисту, поскольку это может быть не косметическим дефектом, а симптомом серьезной болезни.опубликовано econet.ru.
Анатолий Иванов
Остались вопросы — задайте их здесь
P.S. И помните, всего лишь изменяя свое сознание — мы вместе изменяем мир! © econet
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
Источник
Панкреатит

Панкреатит – это воспаление тканей поджелудочной железы (ПЖ) с нарушением оттока ее секретов. Заболевание вызвано плохой проходимостью выводящих протоков на фоне повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
За последние 10 лет «популярность» заболевания выросла в 3 раза и стала характерным явлением не только для взрослых, но и для подрастающего поколения. Наиболее частые причины – нарушение рациона питания и отсутствие правильной культуры потребления алкогольных напитков.
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.

Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Как проявляется панкреатит: симптомы и признаки
Основной список симптомов при острой форме:
- выраженная боль в подреберье – с учетом причины заболевания и сопровождающих патологий может быть опоясывающей, право- или левосторонней;
- реакции со стороны пищеварительного тракта – икота, отрыжка с неприятным запахом, тошнота и многократные приступы рвоты, запоры или диарея;
- общее ухудшение состояния – обезвоживание организма, ощущение сухости во рту, слабость, повышение или понижение артериального давления, одышка, усиленное потоотделение, высокая температура;
- внешние проявления – тусклая, землистого цвета кожа, синюшные или коричневатые пятна в области поясницы и надпупочной зоне, возможна механическая желтуха.
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов. Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.

Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Как лечить панкреатит поджелудочной железы
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Диета №5 при панкреатите
При панкреатите железа не в состоянии справиться с большим набором разнообразной пищи, поэтому наилучший выход – это дробное раздельное питание. Полностью исключают продукты, стимулирующие повышенную секрецию: жирное, соленое, жареное, копченое, специи, шоколад, кофе, крепкий чай, мясные, рыбные, грибные бульоны, грубую клетчатку в виде свежих фруктов и овощей, а также любые алкогольные напитки.
Строгая диета №5п (по Певзнеру) актуальна в первые дни после обострений. Особенности:
- дробное питание мелкими порциями 8 раз в сутки; размер разовой порции – не более 300 г.;
- структура пищи – термически обработанные, измельченные в кашицу продукты: пюре, кисели, пудинги, слизистые каши на воде, размягченные в чае сухарики;
- состав пищи – отваренные в воде или на пару овощи (морковь, картофель, кабачки, тыква), нежирные мясо и рыба, нежирная молочная продукция, куриный белок, овощные бульоны, макароны, крупы, полусладкие ягоды и фрукты; акцент следует сделать на белковую пищу с пониженным содержанием жиров и углеводов;
- потребление соли – не более 10 г в сутки; вместо сахара желательно использовать сахарозаменитель;
- еда должна быть теплой – температура 20-52 градуса; горячее и холодное есть нельзя!
При достижении ремиссии требования диеты немного смягчаются:
- количество приемов пищи сокращают до 5 раз в день с увеличением порций;
- допускается употребление неизмельченных продуктов, тушеных и запеченных блюд, молочных каш;
- можно увеличить количество углеводов.
Внимание! Большое значение имеет отказ от курения, особенно если заболевание спровоцировано плохим состоянием сосудов.
Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма. При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни.
Источник